Tiefe Beinvenenthrombose
SERIE Therapie von Gerinnungsstörungen – Teil 6: Die möglichst frühzeitige Diagnose und Therapie einer tiefen Beinvenenthrombose vermindert die Gefahr von Lungenembolien und reduziert die Schwere eines postthrombotischen Syndroms. (CliniCum 7-8/17)
Tiefe Venenthrombosen können sowohl im Zusammenhang mit anderen Erkrankungen als auch spontan auftreten. Die gefährlichste Komplikation der tiefen Beinvenenthrombose stellt die Embolisation des Thrombus in die Lunge dar. Eine relevante Spätfolge ist das postthrombotische Syndrom.
Risikofaktoren
Die Inzidenz der tiefen Beinvenenthrombose liegt altersabhängig zwischen 0,01–1 Prozent pro Jahr. Männer sind von einer ersten Episode einer Thromboembolie tendenziell etwas häufiger betroffen als Frauen. Bei zwei Drittel aller tiefen Beinvenenthrombosen lassen sich Risikofaktoren als auslösende Ursache identifizieren. Die wichtigste Frühkomplikation der tiefen Beinvenenthrombose stellt die Lungenembolie dar. Sie kann bei nicht behandelten Patienten mit tiefer Beinvenenthrombose in bis zu 50 Prozent auftreten. Als Spätkomplikation entwickeln bis zu 50 Prozent der Patienten ein postthrombotisches Syndrom. Die Rezidivrate ist bei spontanen Venenthrombosen über fünf Jahre auf 25 bis 30 Prozent erhöht, wobei Männer im Vergleich zu Frauen ein höheres Rezidivrisiko aufweisen.
Im Kasten sind klinische Faktoren dargestellt, die mit einem erhöhten Risiko für tiefe Venenthrombose assoziiert sind. Einige Aspekte dazu: Chirurgische Eingriffe mit einem speziell hohen Thromboserisiko sind orthopädische Operationen, große Tumoroperationen und neurochirurgische Eingriffe. Andere Risikofaktoren wie fortgeschrittenes Alter, Adipositas, vorhergegangene Thrombose, Krebserkrankung oder Komorbiditäten erhöhen die Wahrscheinlichkeit einer postoperativen Thrombose. Zu den internistischen Krankheiten mit erhöhtem Thromboserisiko gehören Myokardinfarkt, Herzinsuffizienz und Infekte. Schwere Traumata, insbesondere des Rückenmarks, Beckenfrakturen oder Frakturen der unteren Extremität gehen mit einem erhöhten Thromboserisiko einher. Antiphospholipid-Antikörper und andere zumeist vererbte Zustände mit erhöhter Gerinnungsbereitschaft (Thrombophilie) sind als weitere wichtige Risikofaktoren für tiefe Venenthrombosen zu nennen.
Diagnostik
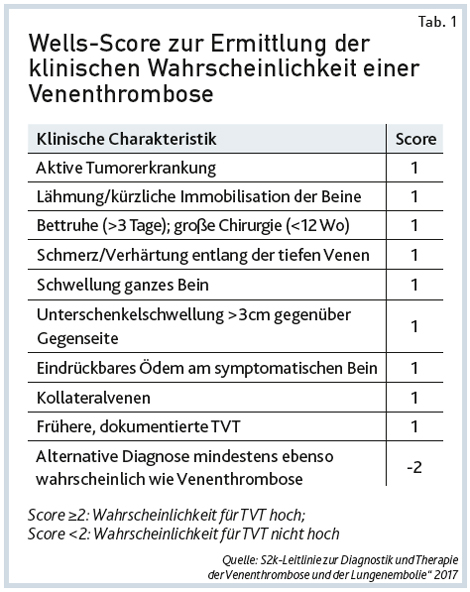
Zunächst sollte die klinische Wahrscheinlichkeit einer tiefen Beinvenenthrombose eingeschätzt werden (niedrig, hoch). Dies kann mithilfe validierter Scores geschehen (siehe Tab. 1). Bei hoher klinischer Wahrscheinlichkeit ist zeitnah ein kompletter Kompressionsultraschall als primäre Untersuchungsmethode durchzuführen. Der Nachweis bzw. Ausschluss einer Thrombose mittels Bildgebung muss auf jeden Fall erfolgen. Ein D-Dimer-Test sollte erst nach klinischer Einschätzung durchgeführt werden. Bei niedriger klinischer Wahrscheinlichkeit und normalen D-Dimer-Werten ist keine weitere Thrombosediagnostik erforderlich. Bei hoher klinischer Wahrscheinlichkeit kann ein normaler D-Dimer-Wert eine tiefe Venenthrombose nicht ausschließen. Daher ist in dieser Situation die Bestimmung des D-Dimers nicht zielführend.
In der Regel kann sowohl eine Becken- als auch eine Beinvenenthrombose sonografisch bestätigt oder ausgeschlossen werden. Die Phlebografie wird heute als nachgeordnetes Verfahren nur bei speziellen Indikationen oder bei sonografisch nicht eindeutiger Rezidivthrombose eingesetzt. Zur Diagnostik einer Rezidivthrombose sollten die Befunde der Erstdiagnose und eventuell kurzfristige sonografische Verlaufskontrollen herangezogen werden. Die klinische Wahrscheinlichkeit ist jedenfalls a priori als hoch einzustufen. Ob ein negativer D-Dimer-Befund dazu beitragen kann, eine Rezidivthrombose auszuschließen, ist nicht validiert.
Initial- und Erhaltungstherapie
Mit einer therapeutischen Antikoagulation sollte unmittelbar nach der Diagnose einer tiefen Beinvenenthrombose bzw. bei hoher klinischer Wahrscheinlichkeit bereits vor Diagnosesicherung begonnen werden. In der Initialphase sollten niedermolekulare Heparine (NMH) (Dalteparin, Enoxaparin, Fraxiparin, Bemiparin) oder das Pentasaccharid Fondaparinux für mindestens fünf Tage verabreicht werden. Wenn initial mit den direkten oralen Antikoagulanzien (DOAKs) Rivaroxaban (2x 15mg tgl. für 21 Tage gefolgt von 1x 20 mg tgl) oder Apixaban (2x 10mg tgl. für eine Woche gefolgt von 2x 5 mg tgl.) begonnen wird, ist eine Verabreichung von NMH nicht notwendig. Im Fall von Dabigatran (2x 150 mg tgl.) oder Edoxaban (1x 60 mg tgl.) wird nach fünf Tagen einer NMH-Therapie auf das entsprechende DOAK gewechselt. Entsprechend internationaler Expertenempfehlungen soll den DOAKs der Vorzug gegenüber Vitamin-K-Antagonisten (VKA) (Acenocoumarol, Phenprocoumon) gegeben werden.
Anschließend folgt eine Erhaltungsphase von drei bis sechs Monaten. Ziel ist die Verhinderung eines frühen Rezidivs einer tiefen Beinvenenthrombose bzw. einer Lungenembolie. Der Vorteil der DOAKs liegt in einer geringeren Rate schwerer Blutungen – insbesondere intrakranieller Blutungen – verglichen mit VKA und in einer leichteren Handhabe im Fall von Interventionen oder Operationen. Zu beachten sind bei DOAKs die Notwendigkeit substanzspezifischer Dosisanpassungen bzw. von Kontraindikationen bei eingeschränkter Nierenfunktion. Bei Therapie mit VKA wird die Dosis auf eine INR zwischen 2,0 und 3,0 angepasst. Erwiesen ist, dass INR-Selbstmessungen die Einstellung der Antikoagulation in den INR-Zielbereich verbessern. Einen signifikant positiven Effekt auf das Risiko von Blutungen und Thromboembolien hat dies jedoch nur bei Patienten mit künstlichen Herzklappen.
Zu Beginn der Therapie mit Antikoagulanzien sollten ein Basisgerinnungsstatus inklusive Thrombozytenzahl und die Nierenfunktion bestimmt werden. Möglichst früh kann eine Kompressionstherapie mittels Kurzzugbinde oder angepasstem Kompressionsstrumpf eingeleitet werden. Ziel ist die positive Beeinflussung der thrombosebedingten Akutsymptome, sowie die Reduktion von Inzidenz und Schwere eines postthrombotischen Syndroms. Ein Thrombus kann prinzipiell auch mittels kathetertechnischen Verfahren lysiert oder entfernt werden. Die Indikation hierfür muss jedoch aufgrund des hohen Blutungsrisikos und der hohen Reokklusionsraten äußerst streng gestellt werden.
Langzeitantikoagulation und weitere Maßnahmen
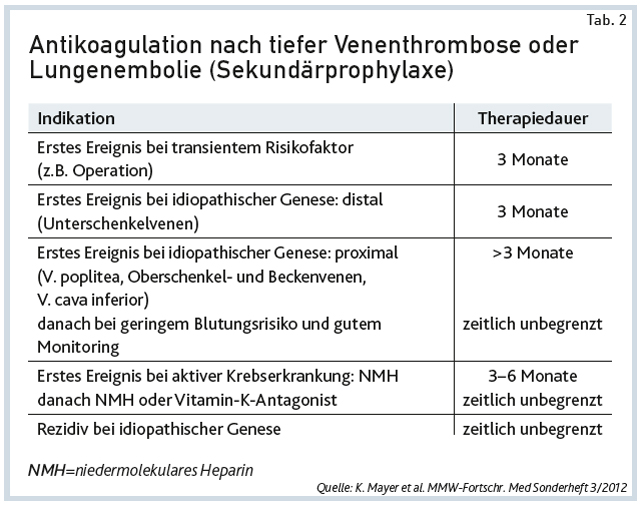
Nach einer Therapiedauer von drei Monaten ist darüber zu entscheiden, ob die Behandlung beendet oder weitergeführt werden sollte. Entsprechende Entscheidungskriterien sind in Tab. 2 dargestellt. Die Weiterbehandlung dient der Rezidivprophylaxe. Das Rezidivrisiko muss dabei gegen das geschätzte Blutungsrisiko abgewogen werden. Bei spontanen erstmaligen tiefen Venenthrombosen besteht die Möglichkeit, das Risiko für ein Rezidiv beispielsweise mithilfe des Wiener Vorhersagemodells abzuschätzen. Mithilfe eines Web-basierten Rechners lässt sich basierend auf drei Parametern (Geschlecht des Patienten, Lokalisation der Venenthrombose und das D-Dimer gemessen drei Wochen nach Absetzen der Antikoagulation) die Rezidivwahrscheinlichkeit nach einem und fünf Jahren abschätzen.*
* https://cemsiis.meduniwien.ac.at/en/kb/science-research/software/clinical-software/recurrent-vte/
Quelle: S. Eichinger, Circulation 2010
Quelle u.a.:
S2k-Leitlinie zur Diagnostik und Therapie der Venenthrombose und der Lungenembolie 2017
Klinische Faktoren, die mit einem erhöhten Risiko für tiefe Venenthrombose assoziiert sind
- fortgeschrittenes Alter
- Adipositas
- vorangegangene venöse Thromboembolie
- chirurgische Eingriffe
- Trauma
- aktive Krebserkrankung
- akute internistische Erkrankungen (z.B. akuter Myokardinfarkt, Herzinsuffizienz, respiratorische Insuffizienz, Infektion)
- entzündliche Darmerkrankungen
- Antiphospholipid-Syndrom
- Dyslipoproteinämie
- nephrotisches Syndrom
- paroxysmale nächtliche Hämoglobinurie
- myeloproliferative Erkrankungen
- Morbus Behçet
- variköse Venen
- oberflächliche Venenthrombose
- angeborene venöse Malformationen
- Langstreckenflug
- prolongierte Bettruhe
- Immobilisation
- Extremitätenparese
- Institutionalisierung
- Schwangerschaft/Wochenbett
- orale Kontrazeptiva
- Hormonersatztherapie
- Heparin-induzierte Thrombozytopenie
- andere Medikamente
– Chemotherapie
– Tamoxifen
– Thalidomid
– Antipsychotika - zentralvenöser Katheter
- Vena-cava-Filter
- intravenöser Drogenmissbrauch
Teil 5 der Serie: Thrombophilie: wann screenen?
Teil 7 der Serie wird sich mit Faktorenpräparaten und ihrer klinischen Relevanz beschäftigen
Weitere Informationen
Thromboseprophylaxe nach Endoprothesen-OP und Unfällen (PDF)