
Zunehmend Onychomykosen durch «Nondermatophyte moulds»
Mykosen der Zehen- und Fingernägel sind weit verbreitet und sorgen bei Betroffenen für erheblichen Leidensdruck. Zwar verursachen Dermatophyten die meisten Nagelmykosen, doch auch Schimmelpilze werden in den letzten Jahren immer häufiger als Ursache der Nagelinfektion nachgewiesen.
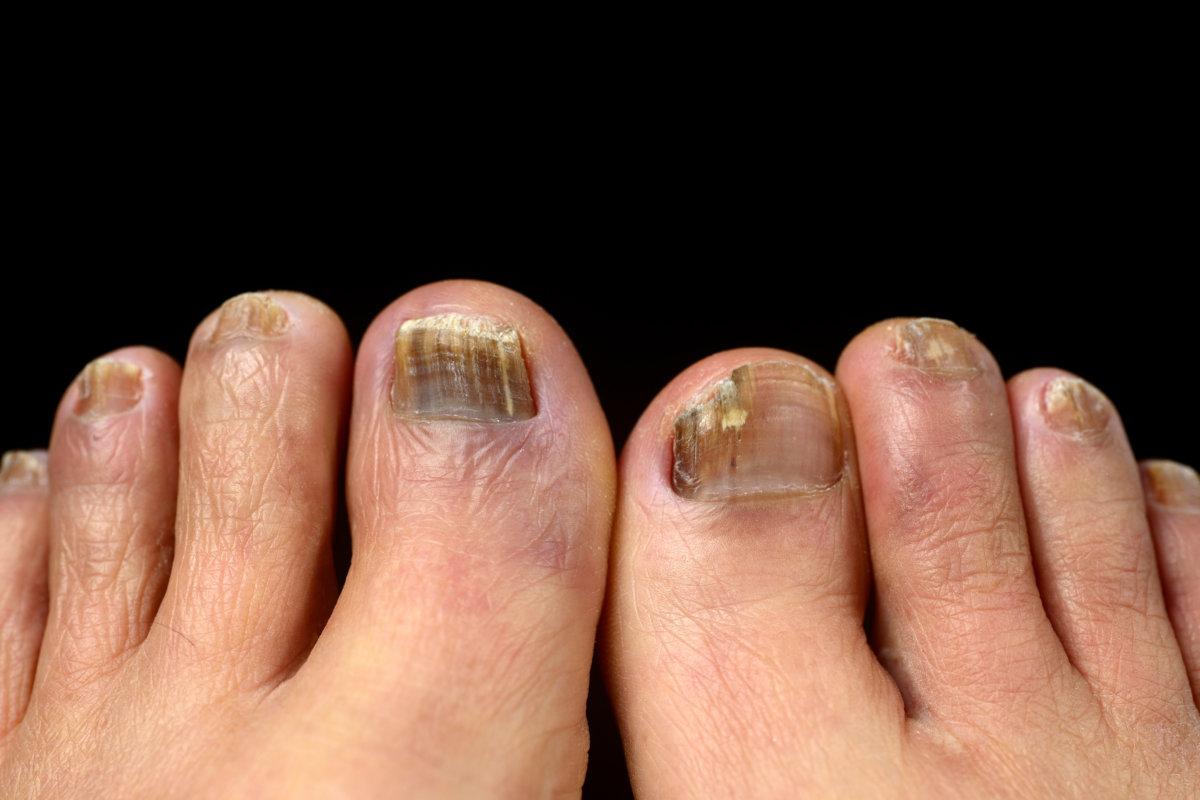
Je nachdem, wie vorsichtig die Wissenschaftler in ihrer Publikation bei der Ursachenzuordnung sind, verursachen Schimmelpilze (Nondermatophyte moulds [NDM]) weltweit zwischen 2 % und 22 % der Nagelmykosen. Die Prävalenz steigt, schreiben Aditya Gupta von der dermatologischen Klinik der Universität Toronto und Kollegen. Die Verteilung von NDM unterscheidet sich auf den verschiedenen Kontinenten. In Europa zählen insbesondere Scopulariopsis brevicaulis, Acremonium-, Fusarium- und Aspergillus-Spezies zu den häufig beobachteten NDM.
In Kultur wird Erreger oft als Kontaminante abgetan
Die meisten Schimmelpilze sind nicht keratolytisch, sondern agieren als sekundäre Eindringlinge. Sie befallen oft Nägel, die durch ein Trauma, eine vorbestehende Nagelpathologie oder eine Dermatophyten-Infektion geschädigt sind. Meist ergibt sich das Bild einer distalen und lateralen oder superfiziellen Onychomykose.
Problematisch ist dabei: Liegen zusätzlich Dermatophyten in der Kultur vor, werden NDM oft als Kontaminanten abgetan. Langzeitstudien zeigen jedoch, dass NDM persistieren, nachdem die Dermatophyten durch eine selektive Therapie eliminiert wurden, bzw. es keinen Hinweis auf Dermatophyten gab.
Bestimmte klinische Zeichen weisen auf eine wahrscheinliche NDM-Infektion hin. Dazu zählen das Fehlen einer Tinea pedis bzw. das Vorliegen eines Traumas oder einer Nageldystrophie. Auch eine entzündete Nagelmatrix kann darauf hinweisen, dass Schimmel im Spiel ist. Zudem gibt es allgemeine Risikofaktoren, die eine NDM-Onychomykose begünstigen (s. Kasten).
Für die Diagnostik von Schimmelpilz-Onychomykosen wurden verschiedene Nachweisverfahren und Kriterien vorgeschlagen. Wichtig ist eine präzise Abklärung, um den verursachenden Erreger zu identifizieren und ihn von kontaminierenden oder kommensalen Pilzen zu unterscheiden. Die Autoren empfehlen neben einer sorgfältigen klinischen Diagnostik mehrere positive mykologische Tests (Nachweis von NDM in mindestens zwei Proben, die im Abstand von etwa vier Wochen entnommen wurden). Wenn möglich, sollte man auch Proben von Nagelbett und subungualer Debris untersuchen. Zur Bestätigung können weitere Techniken wie Mikroskopie oder PCR-Analysen herangezogen werden.
Schimmelpilze sprechen im Gegensatz zu Dermatophyten nicht so gut auf eine systemische antimykotische Therapie an, wie verschiedene Studien ergaben. Basierend auf einer umfangreichen Literaturrecherche empfehlen die kanadischen Kollegen für Onychomykosen, die durch Aspergillus-Arten, Fusarium-Spezies, Scopulariopsis brevicaulis oder Onychocola canadensis verursacht sind, systemische Antimykotika wie Itraconazol oder Terbinafin (v.a. bei Aspergillus). Diese können in Form einer Pulstherapie verabreicht werden: Eine Woche lang erfolgt eine tägliche Gabe, daran schließt sich eine dreiwöchige Therapiepause an
Risikofaktoren für eine NMD-Onychomykose
- feucht-warmes Klima
- Alter (nachlassende Immunfunktion, langsameres Nagelwachstum, schlechtere Durchblutung)
- häufiges Tragen geschlossener Schuhe (Feuchtigkeit, Wärme)
- Hyperhidrose
- lokales Nageltrauma (Onycholyse, Paronychie)
- positive Familienanamnese für Nagelpilz
- chronische Hauterkrankungen (z.B. Psoriasis)
- Komorbiditäten wie PAVK oder Diabetes
- Immunsuppression
- verstärkte Exposition gegenüber möglichen Erregern
Was tun bei Patienten mit Therapieversagen?
In Japan werden gegen Fusarium-Befall auch Posaconazol und Fosravuconazol erfolgreich eingesetzt. Vor Beginn einer systemischen Behandlung sollten gegebenenfalls die Leberwerte bestimmt werden. Zur topischen Therapie von Onychomykosen durch NDM-Erreger gibt es bisher nur begrenzt Studien.
Was tun, wenn der Patient auf die antimykotische Behandlung nicht anspricht oder wenn es zum Therapieversagen kommt? Dann muss die Diagnose reevaluiert und die Empfindlichkeit gegenüber Antimykotika getestet werden, um hartnäckige Infektionen angemessen behandeln zu können, so die Experten.
Fallstudien zeigen, dass neuere Azole wie Posaconazol und Voriconazol bei therapieresistenten NDM-Onychomykosen manchmal effektiv sind. Polyene wie topisches Amphotericin B, das ein breites antimykotisches Spektrum aufweist, wurden bei Nagelpilz durch Fusarium, Acremonium und Aspergillus, der gegenüber konventionellen oralen und topischen Antimykotika resistent war, mit Erfolg eingesetzt. Unter anderem bei schweren Verläufen, wenn bestimmte Nagelmerkmale (langsames Nagelwachstum, viele befallene Nägel) vorliegen, der Patient eine Begleiterkrankung wie Diabetes aufweist oder immunsupprimiert ist, können eine längere Therapiedauer oder möglicherweise höhere Dosen erforderlich sein. Das ist auch der Fall bei Mischinfektionen aus NDM und Dermatophyten oder bei Resistenzen gegen die primäre Behandlung (klinische und mikrobiologische Resistenz).
Gupta AK et al. J Eur Acad Dermatol Venereol 2021; 35: 1628–1641