
Vorgehen bei psychiatrischen Notfällen

Störungen der psychischen Gesundheit sind bei Notfallpatienten häufig. Oftmals fehlen jedoch den Notarztteams und Notaufnahmen ausreichende Kenntnisse bezüglich der Betreuung psychiatrischer Notfälle. Diese Lücke will die erstmals erstellte Leitlinie „Notfallpsychiatrie“ der Deutschen Gesellschaft für Psychiatrie und Psychotherapie, Psychosomatik und Nervenheilkunde (DGPPN) schließen. (CliniCum neuropsy 1/20)
Die Leitlinie bietet Handlungsanweisungen für alle Personen, die an der Notfallversorgung psychisch kranker Menschen beteiligt sind.1 Als psychiatrischer Notfall wird das akute Auftreten oder die Exazerbation einer bestehenden psychiatrischen Störung definiert, die Leben und Gesundheit des Betroffenen bzw. seiner Umgebung unmittelbar gefährdet und sofortiger Diagnostik und Therapie bedarf. Die notfallpsychiatrisch relevanten Syndrome und Störungen, die von der Leitlinie behandelt werden, sind in Kasten 1 aufgeführt.
Diagnose und Therapie – allgemeine Richtlinien
Akut psychisch erkrankte Patienten befinden sich häufig in einer angstvollen Situation. Im Erstkontakt zum Arzt ist es daher erforderlich, eine vertrauensvolle Atmosphäre herzustellen und die Notwendigkeit diagnostischer Maßnahmen zu erklären. Unabhängig von der vorliegenden Störung formuliert die Leitlinie eine Reihe von generellen Empfehlungen zur Diagnose bei psychisch Kranken im Notfall:
- Die Diagnose fußt auf drei Elementen: (i) Anamnese (möglichst mit Fremdanamnese), (ii) körperliche und neurologische Untersuchung; (iii) psychopathologischer Befund. Wenn die Befunde in der Notfallsituation nicht vollständig erhoben werden können, sollen sie ergänzt werden, sobald der Patient dazu in der Lage ist.
- Die körperliche Untersuchung soll die Bestimmung der Vitalparameter (Puls, Blutdruck, Sauerstoffsättigung) einschließen. Weiters soll ein EKG aufgenommen werden sowie Blutzucker, Blutbild, Elektrolyte, Transaminasen und Retentionswerte bestimmt werden. Auf ein Alkohol- und Drogenscreening kann verzichtet werden, wenn relevanter Konsum durch die Anamnese ausgeschlossen ist.
- Zu einem psychopathologischen Befund gehören die Beurteilung von Bewusstsein und Orientierung, Affekt und Antrieb, der Denk- und Wahrnehmungsleistung, der kognitiven Leistung sowie von Suizidalität und Fremdgefährdung. Dazu können Fragebögen und einfache Tests eingesetzt werden, die auch für die Verwendung in der Notaufnahme tauglich sind, z.B. zum Screening einer psychischen Erkrankung und zur Beurteilung depressiver Symptome und kognitiver Störungen.
Für die medikamentöse Behandlung des psychiatrischen Notfalls sind Antipsychotika und Benzodiazepine geeignet; andere Substanzgruppen sollten nicht eingesetzt werden. Die Leitlinie führt eine begrenzte Auswahl für den Notfall empfohlener Medikamente mit ihren Indikationen, Dosierungen und Besonderheiten in einer ausführlichen Tabelle auf. Zu beachten ist, dass eine medikamentöse Behandlung ohne Zustimmung des Patienten einer individuellen Nutzen-Risiko-Abwägung bedarf; es darf sich hierbei nur um eine einmalige bzw. kurzfristige Notfallbehandlung handeln. Zur Prävention aggressiven Verhaltens des Patienten werden Empfehlungen ausgesprochen, beginnend einerseits mit einer freundlichen und empathischen Haltung, andererseits mit dem Setzen von Grenzen, über die Behandlung der Psychopathologie, bis zu Maßnahmen zum Personalschutz und dem Sichern potenziell gefährlicher Gegenstände.

Freiheitsentziehende Maßnahmen bei aggressiven Patienten sind nur nach gewissenhafter Abwägung der Freiheitsrechte mit den Fürsorgepflichten durchzuführen. Eine Fixierung darf nur als letztes Mittel bei Scheitern der Deeskalation durchgeführt werden. Psychiatrische Notfälle sind nicht selten die Folge psychosozialer Notlagen; diese erfordern spezielle Unterstützungsangebote, an die der Patient verwiesen werden sollte. Daher wird die Erstellung einer Liste mit den Kontaktdaten lokaler Akut- und Krisendienste für die Leitstellen, Notaufnahmen etc. empfohlen. Zu allen in Kasten 1 genannten Syndromen bietet die Leitlinie eine Beschreibung des Krankheitsbilds und des empfohlenen Vorgehens eines Rettungs- oder Notarztteams und in der Notaufnahme. Die Empfehlungen für die häufigsten Ursachen psychiatrischer Notfälle – Intoxikationen, Erregungszustände und Suizidalität – sollen im Folgenden exemplarisch zusammengefasst werden.
Intoxikationen
Die akute Intoxikation (Rausch) ist ein vorübergehender Zustand, der durch die pharmakologische Wirkung eingenommener Substanzen (wie Alkohol, Drogen, etc.) ausgelöst wird. Typischerweise sind Bewusstsein, kognitive Fähigkeiten, Wahrnehmung, Affekt und Verhalten beeinträchtigt. Als Folge einer Intoxikation können medizinische Komplikationen wie z. B. Trauma, Aspiration, Delir, Koma, Krampfanfälle oder eine Enzephalopathie auftreten. Intoxikationen sind der häufigste psychiatrische Notfall. Bei gegebener Explorationsfähigkeit berichten Patienten meist zutreffend über ihren Substanzkonsum. Auch können z.B. eine „Alkoholfahne“, Utensilien des Patienten oder der Einsatzort Hinweise auf psychotrope Substanzen geben. Zur Bestätigung sollte eine Bestimmung der Atemalkoholkonzentration bzw. bei entsprechendem Verdacht ein qualitativer Drogenschnelltest aus Urin oder Speichel erfolgen; auch soll geklärt werden, ob eine Substanzabhängigkeit vorliegt.
In Anschluss an die Diagnostik in der Notaufnahme ist zu entscheiden, ob der Patient stationär oder ambulant behandelt werden soll. Intoxikierten Patienten sollte ein venöser Zugang gelegt und eine Vollelektrolytlösung infundiert werden. Es soll eine Überwachung der Vitalparameter (insbesondere der Sauerstoffsättigung sowie von Atmung, Puls, Blutdruck und Vigilanz) und ggf. die Kontrolle der Alkoholkonzentration im Atem durchgeführt werden. Jede Intoxikationssituation ist individuell zu beurteilen und eine exakte Untersuchung und Beobachtung sind notwendig. Die Konzentration einer Substanz in Blut oder Urin allein ist kein geeigneter Parameter für die Einschätzung der Schwere einer Intoxikation. Über die Notwendigkeit einer medizinischen Überwachung alkoholintoxikierter Patienten ist aufgrund klinischer Kriterien, z.B. Vigilanz, kognitive und motorische Störungen und vegetativer Zeichen zu entscheiden.
Insbesondere bei Entlassung auf Drängen des Patienten oder eigenmächtiges Entfernen aus der Notaufnahme soll der Status des Patienten genau dokumentiert werden. Die Therapie bei Intoxikationen ist symptomatisch. Der Erregung, Unruhe und Agitation sollte zunächst durch beruhigendes Gespräch, Reorientierung etc. begegnet werden. Wenn dies nicht ausreicht, sollten bei Drogenintoxikationen primär Benzodiazepine (Lorazepam, Diazepam) eingesetzt werden. Bei psychotischen Symptomen sollten Antipsychotika gegeben werden, z.B. Haloperidol. Die Kombination von Benzodiazepinen mit Haloperidol ist möglich und sinnvoll zur Reduktion von Nebenwirkungen. Benzodiazepine bergen in Kombination mit Alkohol ein stark erhöhtes Risiko für eine Ateminsuffizienz. Deshalb sind bei Alkohol- oder Mischintoxikation primär Antipsychotika mit geringen anticholinergen und antihistaminergen Eigenschaften indiziert.
Meist wird Haloperidol (oral oder intramuskulär) eingesetzt; von der intravenösen Applikation von Haloperidol (allenfalls unter Monitorkontrolle) wird abgeraten. Bei Hypoglykämien sollte Glukose substituiert, bei schweren Azidosen kann Bikarbonat infundiert werden. Es ist auf den Wärmehaushalt des Patienten zu achten. Ein sogenannter pathologischer Rausch tritt vor allem bei Patienten mit vorbestehender Hirnschädigung auf; nach Aufnahme nur geringer Mengen Alkohol kommt es rasch zu massiven Bewusstseinsstörungen, paranoidem Erleben, Erregungszuständen etc. Die Versorgung solcher Patienten sollte erst beginnen, wenn eine ausreichende Anzahl von Helfern anwesend ist. Eine medikamentöse Sedierung wird dann mit Diazepam und Haloperidol durchgeführt, gefolgt von einer Einweisung in ein psychiatrisches Fachkrankenhaus.
Erregungszustände
Erregungszustände können, je nach Intensität, einen psychiatrischen Notfall darstellen, weil sich aus ihnen unkontrollierte Aggression und damit Eigen- und Fremdgefährdung entwickeln können. Mit etwa 20 Prozent aller psychiatrischen Einsätze im Notarztdienst stellen Erregungszustände eine häufige Notfallsituation dar. Die klinische Symptomatik besteht aus innerer Gespanntheit und Unruhe, ängstlich-misstrauischer Grundstimmung und einer Steigerung des Antriebes und der Psychomotorik, begleitet von vegetativen Symptomen (z.B. Erhöhung von Blutdruck und Puls, Schwitzen). Darüber hinaus finden sich häufig eine verminderte Impulskontrolle, Störungen der Wahrnehmung, eine reduzierte Aufmerksamkeit und ein Verhaftetsein in eigenen Vorstellungen.
Ursache von Erregungszuständen kann fast jede psychiatrische Erkrankung sein, besonders im Rahmen von schizophrenen Psychosen, Manien, Panikattacken, Traumafolge- und Persönlichkeitsstörungen. Weitere Ursachen sind Intoxikationen und Entzug psychotroper Substanzen, diverse neuropsychiatrische, neurologische und internistische Erkrankungen sowie Arzneimittelwirkungen. Bei ausgeprägten Erregungszuständen kann es erforderlich sein, vor einer Diagnostik und spezifischen Therapie symptomatische Maßnahmen zur Deeskalierung durchzuführen. Vorrangig sind dies nicht-medikamentöse Strategien, um Zustimmung und Mitarbeit des Patienten zu gewinnen.2 Im Vordergrund steht dabei der Schutz des Personals und des Patienten. Wenn gesprächstherapeutische oder andere nicht medikamentöse Verfahren nicht ausreichend erfolgreich sind, sollte eine „rapid tranquilisation“ erfolgen.
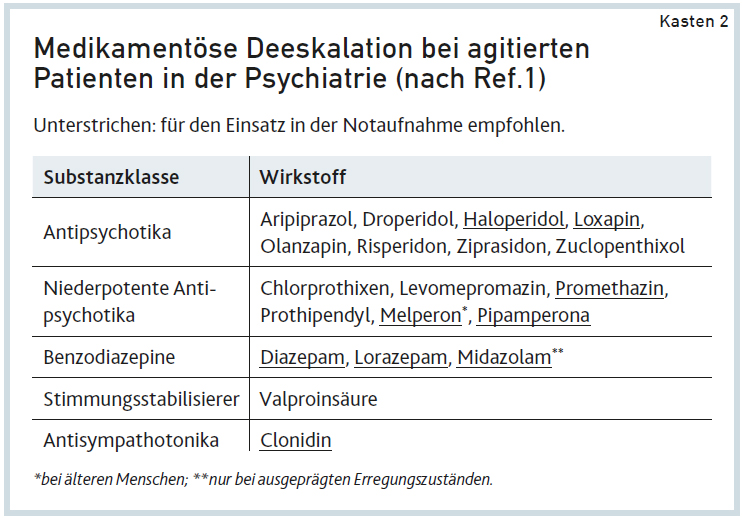
Generell wird empfohlen, erregten, agitierten und aggressiven Patienten innerhalb eines kurzen Zeitintervalls (30–60 min) wiederholt (bis zu drei Mal) Antipsychotika und/oder Benzodiazepine zu verabreichen, bis die Symptomatik unter Kontrolle ist. Die Dosierung richtet sich in erster Linie nach der Symptomatik und der Reaktion auf vorherige Gaben; die Grenzwerte für die Dosierungen sind zu beachten. Eine sofortige Hochdosisbehandlung hat keine Vorteile hinsichtlich der Wirksamkeit, aber kann deutlich schlechter verträglich sein. Bei gegebener Bereitschaft des Patienten sollte die orale oder inhalative Einnahme eines Medikaments gegenüber einer parenteralen Applikation bevorzugt werden. Häufig eingesetzte Medikamente sind in Kasten 2 aufgeführt; die Leitlinie liefert dazu Details zu Wirkeintritt (Tmax) und – dauer (Plasmahalbwertzeit).
Zur besseren Steuerbarkeit ist eine kurze Wirkdauer erwünscht. In Studien an agitierten psychotischen Patienten zeigten verschiedene Antipsychotika bei gleicher Applikationsform und äquivalenter Dosierung keine Unterschiede in der Wirksamkeit. Auch ist ein Wirksamkeitsunterschied zwischen Antipsychotika und Benzodiazepinen nicht belegt. Einzelne Studien legen nahe, dass die kombinierte Gabe hinsichtlich Zeitpunkt und Ausmaß des Wirkungseintritts überlegen sein könnte (siehe Kasten 2). Ein sedierter Patient muss angemessen überwacht werden (Atmung, Puls, Blutdruck, Vigilanz, Sauerstoffsättigung). Für die meisten Psychopharmaka ist zudem die regelmäßige Durchführung eines EKG zur Uberprüfung der Veränderung der QTc-Zeit erforderlich.
Suizidalität
Suizidalität umfasst alle Handlungen sowie Gedanken, die darauf abzielen, sich das Leben zu nehmen. Suizidalität stellt für sich selbst keine Diagnose dar, sondern entsteht ganz überwiegend im Gefolge psychiatrischer Erkrankungen oder akuter Krisen durch Lebensveränderungen oder Traumata. Beim Großteil der an Suizid gestorbenen Menschen lässt sich eine psychiatrische Diagnose verifizieren, am häufigsten eine schwere Depression, daneben bipolare Störungen, bestimmte Persönlichkeitsstörungen und Schizophrenien sowie Missbrauch und Abhängigkeit von Alkohol und Drogen. Die Suizidhäufigkeit bei Suchtkranken ist mehr als 20-fach erhöht.
Suizidalität ist im Notarztdienst und in Notaufnahmen von hoher Relevanz. In deutschen Notaufnahmen werden ca. zwei Prozent aller Patienten mit Z.n. Suizidversuch vorstellig. Die häufigsten Methoden bei Suizidversuchen, die vom Notarztdienst versorgt werden, sind Intoxikationen mit Medikamenten und illegalen Drogen. Über 30 Prozent aller Suizide werden unter Beteiligung von Alkohol verübt. Alkoholintoxikationen stehen daher oft im direkten Zusammenhang mit Suizidversuchen und bergen ein besonderes Risiko für impulshafte, ungeplante Suizidversuche. Nach einem erfolgten Suizidversuch ist die Aufnahme einer Beziehung mit dem Patienten durch den Ersthelfer von entscheidender Bedeutung für den weiteren Verlauf. Dies setzt keine spezifische Therapietechnik, sondern ehrliche, respektvolle und ernsthafte menschliche Zuwendung, Offenheit und Ermutigung ohne Bagatellisierung voraus.
Teil des Gesprächs soll ein Antisuizidpakt sein, d.h. eine freiwillige, aber verlässliche Selbstverpflichtung des Patienten, aktuell keinen Suizid zu begehen. Jeder Patient nach Suizidversuch soll zur Diagnostik und Therapie auch gegen seinen Willen in eine Notaufnahme oder Klinik gebracht werden. Studien weisen darauf hin, dass die Häufigkeit und Relevanz eines Suizidversuchs vom Personal der Notaufnahme unterschätzt wird und Suizidalität oft unentdeckt und unbehandelt bleibt. Jede Suizidäußerung oder -ankündigung ist ernst zu nehmen. Suizidalität vermindert sich meist allein durch die Anwesenheit eines Arztes oder von Mitarbeitern des Pflegedienstes oder ihr Ausmaß wird bagatellisiert. Sie kann aber bei nur ambulanter Behandlung wieder rasch exazerbieren.
Im Mittelpunkt der Diagnostik in der Notaufnahme steht das ärztliche Gespräch. Die Beurteilung der Suizidalität bleibt im Einzelfall eine schwierige Aufgabe und eine Restunsicherheit wird bestehen bleiben. Nach Möglichkeit soll ein Facharzt für Psychiatrie oder verwandte Fachrichtungen hinzugezogen werden. Als Ergänzung zur Abschätzung der Schwere von Suizidalität werden Fragebögen diskutiert; sie können jedoch keine fachärztliche Untersuchung ersetzen und werden in ihrem Nutzen kritisch beurteilt. Jede suizidale Handlung erfordert eine Intervention, z.B. kontinuierliche Überwachung, Entfernung von Materialien zur Eigen- und Fremdschädigung. Im Anschluss daran ist die störungsspezifische Behandlung Aufgabe der Psychiatrie. Nach einem Suizidversuch soll in jedem Fall eine stationäre Aufnahme erfolgen. Vor der Einleitung pharmakologischer Maßnahmen sind die Möglichkeiten der nicht pharmakologischen Krisenintervention auszuschöpfen.
Bei gegebener Indikation eignen sich in der notärztlichen Versorgung vor allem Benzodiazepine (Lorazepam, Diazepam) zur Therapie von Angst und Anspannung, alternativ auch Promethazin. Bei Vorliegen psychotischer Symptome empfiehlt sich die Kombination eines Benzodiazepins mit einem Antipsychotikum (z.B. Haloperidol). Wie die drei hier zusammengefassten Beispiele zeigen, ist es mit Hilfe der Leitlinie nun möglich, eine notwendige Standardisierung in der Diagnose und Behandlung psychischer Störungen bei Notfallpatienten zu erreichen. Deshalb erscheint diese Leitlinie als sehr nützlich und sollte als Nachschlagewerk z.B. in den Notaufnahmen bekannt sein.
Referenzen:
1 Pajonk FG et al.: Notfallpsychiatrie, S2k-Leitlinie der Deutschen Gesellschaft für Psychiatrie und Psychotherapie, Psychosomatik und Nervenheilkunde (DGPPN), 2019. Online: https://www.awmf.org/leitlinien/detail/ll/038-023.html (abgerufen am 30.12.2019)
2Steinert T et al.: Verhinderung von Zwang: Prävention und Therapie aggressiven Verhaltens bei Erwachsenen; S3-Leitlinie der DGPPN, 2018. Online: https://www.awmf.org/leitlinien/detail/ll/038-022.html ( abgerufen am 30.12.2019)